長く生きる、だけではなく、健康に生きる。
そのためには骨粗鬆症の治療が大切です。
介護が必要となった主な原因の約12.5%が「骨折・転倒」です。
骨粗鬆症は、骨が弱くなり、骨折の危険性が増している状態。健康に生きるためには、骨粗鬆症を治療し、骨折の危険性を低くすることが大切です。
このページでは、骨粗鬆症ついて解説します。
骨粗鬆症診療の
ポイント
point
1当院院長は「日本骨粗鬆症学会認定医」です
きめ細かいアドバイスと治療により、最適な骨粗鬆症診療を提供してまいります。
2「DXA法」(腰椎・大腿骨)による診断
当院では、もっとも診断の信頼度が高いDXA法(腰椎・大腿骨)による診断を行っております。
知ってほしい、
骨粗鬆症のこと
knowledge osteoporosis
皆さんは骨粗鬆症についてどのくらいご存知でしょうか?
外来診療でよく耳にする声
- 私は、しっかり運動もしていますし、カルシウムもサプリメントも摂っているので大丈夫です!
- え!? 私、骨粗鬆症なんですか? でも薬の副作用が怖いので、薬に頼らないで治します。
- かかりつけの内科のお医者さんから骨のお薬を処方されているので大丈夫です。検査はいつでも手でやっています。
これらのお言葉からは、ご自身に骨粗鬆症の可能性があることや、骨粗鬆症のメカニズム・検査方法・治療方法をあまりご存知でないことが伺われます。
先進国のなかでも、日本は骨粗鬆症の啓蒙が非常に遅れています。
当院のような地域に根ざしたクリニックこそが、少しでも皆さんに
正確な骨粗鬆症の知識と治療を提供するべきであり、日々努力しております。
骨粗鬆症について
about osteoporosis
骨粗鬆症とは
WHO(世界保健機関)による定義を簡単に解釈しますと、骨粗鬆症とは以下の説明になります。
骨粗鬆症とは「骨が弱くなり、骨折の危険性が増している状態」のこと
介護が必要となった主な原因の約12.5%が「骨折・転倒」です。
さらに、健康寿命は男性72歳、女性74歳とされており、平均寿命が男性81歳、女性87歳であることと比較すると、まだまだ健康寿命を延伸する取り組みが重要であると言えます。
健康寿命とは「健康上の問題で日常生活が制限されることなく生活できる期間」のことです。
つまり、骨粗鬆症の治療は「骨折を予防し、健康寿命を延伸する取り組み」と言えます。骨粗鬆症の治療により、骨格の健康を保持し、人間らしく生き続けることを目標とします。
骨粗鬆症は、「骨強度」が低下する疾患です。また、骨強度は以下のように説明できます。
「骨強度」=「骨密度」+「骨質」
(骨密度70% 骨質30%)
このことは、よく鉄筋コンクリートとして例えられています。「骨密度」はコンクリート部分であり、カルシウムなどのミネラル成分の要素です。これは骨密度検査で評価できます。一方、「骨質」は鉄筋部分で、骨内のコラーゲンの質や構造といった要素となります。これについては、標準的な評価方法というものがまだ存在しませんが、血液検査や既往症などで評価します。
このように、骨粗鬆症診療では、骨密度・血液検査・既往症などを総合的に評価して、治療を考えていきます。
前述したように、日本は骨粗鬆症の啓蒙が非常に遅れています。現在、骨粗鬆症患者数は約1280万人と推計されており、約80%が女性です。そして、このなかで治療されている方はたった20%程度と推計されています。骨粗鬆症によって生じる代表的な骨折として背骨の骨折と大腿骨の骨折がありますが、先進国の多くで骨折発生率が減少するなか、日本はいまだ増加傾向を維持しています。これは日本人の骨粗鬆症に対する意識や認識の程度が低い結果と言えます。
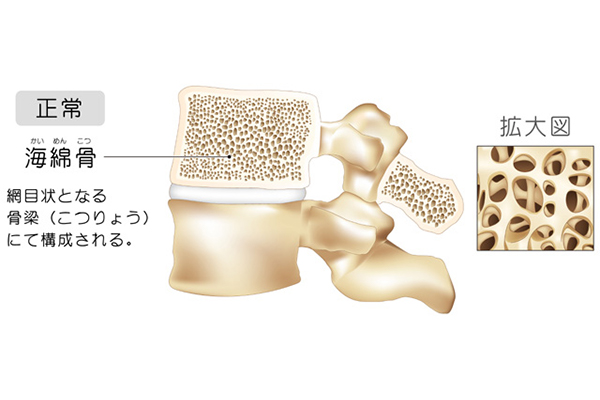

なぜ骨粗鬆症になるのか
骨も日々新陳代謝を繰り返しています。古い骨は破骨細胞に吸収され(骨吸収)、骨芽細胞が新しい骨を作ります(骨形成)。つまり、骨吸収が活性化され、骨形成が低下すると骨密度が低下します。また、骨を作るのに必要なカルシウムやビタミンDの不足が骨密度の低下にもつながります。
原因
閉経
代表的な骨粗鬆症の原因です。すなわち、女性であれば誰でも骨粗鬆症になる可能性があるという認識が必要なのです。女性ホルモンであるエストロゲンは破骨細胞に働きかけ、骨吸収に対するストッパーの役割をしています。閉経により女性ホルモンが低下すると、ストッパーがはずれ、骨吸収がすすむのです。
加齢
遺伝
運動不足
生活習慣病(糖尿病など)
低体重
など
骨粗鬆症の結果としてどのようになるのか
骨粗鬆症の主な結果は骨折です。骨折によって移動能力や生活機能が低下します。以下のような負の連鎖に陥らないようにする必要があります。
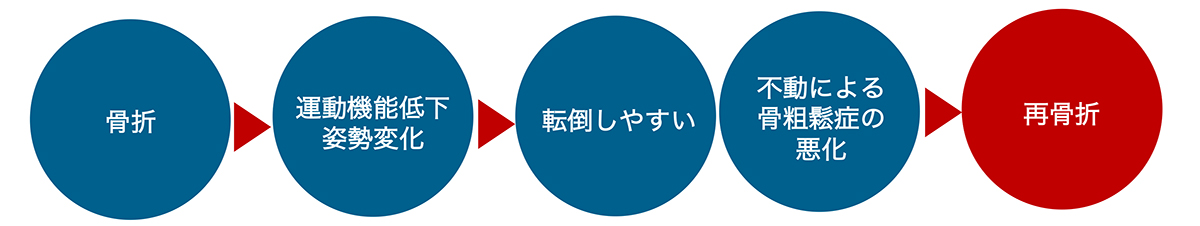
そのためには、骨粗鬆症の治療はもちろん、適切な運動習慣やリハビリテーションも重要となります。
また、骨粗鬆症は死亡率の上昇に直結するという認識も非常に重要です。様々な研究がありますが、骨粗鬆症の悪化が、死亡率を1.3~1.5倍ほど高めるとされています。大腿骨頚部骨折では、約10%が1年後に死亡するとされています。
骨粗鬆症について動画で学ぶ
診断・検査方法
diagnosis inspection
検査方法
DXA(デキサ)法
DXA(デキサ)法という方法で、腰椎と大腿骨の両方で検査をするのが王道です。当院はDXA法により骨粗鬆症の判定を行っております。
検査の結果として骨密度がわかりますが、これのYAMという数字に対する割合で診断をします。YAMとは20歳から44歳までの骨密度の平均値のことです。
骨粗鬆症の診断は、骨密度 < YAMの70%。これが診断の王道です。
これ以外にも、検査結果と骨折の組み合わせで診断がなされます。なかでも、背骨と大腿骨の脆弱性骨折を起こされた方は、検査結果によらず骨粗鬆症の診断となりますので注意が必要です。脆弱性骨折とは、わずかな力で生じる骨折のことで、一般的には立った高さからの転倒を基準とし、それ以下の力で発生した骨折のことです。
腰椎や大腿骨での検査が難しい場合は、橈骨という腕の骨で検査をすることもあります。

MD法
手のレントゲンを撮って測定する方法です。この検査方法では、骨粗鬆症の診断は出来るのですが、治療の効果判定は困難とされています。診断のあとは治療を受けるわけですから、やはり骨密度検査としてはDXA法が優れていると言えます。
超音波
踵の骨などで測定します。人間ドックや検診で汎用されている方法です。この検査方法はスクリーニングといい、骨粗鬆症かどうかの可能性については言えますが、確定診断をつけることはできません。スクリーニングでは、骨密度<YAMの80%の場合に、要精密検査の判定となります。
血液検査
血液検査で骨粗鬆症の診断をつけることはできません。治療方針を決める際の指標になります。
骨吸収の力、骨形成の力、骨質、ビタミンDといった数値を見ながら治療方針を決めていきます。また、これらの数値の変化を見ることで、治療効果の判定にも用いることができます。
検査に関するQ&A
|
何歳から検査を受ければよいですか? |
|
女性は65歳から、男性は70歳からがよいでしょう。 |
|
遺伝、生活習慣、ご病気など、危険因子をお持ちの方では、より早めの検査をおすすめすることもあります。 また、FRAXという手段があります。年齢、性別、体重などの質問に回答することにより、10年以内の骨折発生確率を判定する方法です。 |
|
どれくらいの間隔で検査を受ければよいですか? |
|
治療を受けられている方は半年に1回の検査で十分です。 |
|
保険診療上は、4ヶ月に1回検査を受けることが可能です。 |
治療
treatment
薬物療法
骨粗鬆症の診断に該当する場合は薬物治療の対象となります。
つまり、骨粗鬆症と診断を告げられた場合は、その時点からカルシウム摂取や運動を心掛けたのでは不十分ということになります。また、治療を開始しても5年以内に約50%の方が脱落してしまうとも言われています。骨粗鬆症の治療に終わりは存在しません。なんのために骨粗鬆症の治療をしているかを十分ご理解頂き、治療のモチベーションを維持することが重要です。
以下に代表的な薬物療法を示します。

ビスホスホネート製剤
骨粗鬆症治療の中心的薬剤です。この薬剤は、骨吸収の主役である破骨細胞を死滅させることで、骨吸収を抑える薬です。
1ヶ月に1回もしくは、1週間に1回の内服薬が一般的です。1ヶ月に1回の静脈注射タイプや、1年に1度の点滴タイプもあります。多くの薬剤で共通して言えることですが、内服薬は吸収効率が悪いので、内服薬で効果が薄い場合でも注射タイプに切り替えることで効果が期待できる場合もあります。
顎骨壊死との関係について
ビスホスホネート製剤の有名な合併症に顎骨壊死があります。医師、歯科医師、一般の方の全てにおいて正しい認識が普及していないと考えられます。この薬で治療している間に、抜歯を受けると顎骨が壊死するという病気です。発生率は0.001~0.01%程度です。病気の本体は骨髄炎であり、口腔内という衛生状態が悪い場所で、抜歯により顎骨が露出することにより起こります。
この薬を使用した状態で抜歯が必要になると、ほぼ必ず歯科より休薬を求められ、実際に休薬をしている場合がほとんどだと思います。最新の知見としては、基本的にはその必要はありません。2016年に顎骨壊死検討委員会から、休薬しても顎骨壊死の減少は認められず、むしろ骨粗鬆症の悪化と骨折の増加が認められると報告されているからです。抜歯にあたり、口腔衛生状態不良の場合や、服薬期間が5年を超える場合は、休薬を検討することもあります。休薬する場合は3か月間が妥当とされています。
SERM(選択的女性ホルモン剤)
前述したように、骨粗鬆症の重要な原因として、閉経に伴う女性ホルモンの低下があります。この薬剤はそれを補うものです。女性ホルモンであるエストロゲンは破骨細胞に働きかけ、骨吸収に対するストッパーの役割をしているのでした。この役割を取り戻そうというのが、この薬の目的です。一般的に女性ホルモンが乳房や子宮に作用すると発癌などの好ましくない作用が予想されます。しかし、この薬剤は選択的といって、骨にのみ女性ホルモンの作用が期待できるのです。
閉経に近い年齢の女性に対して効果的であると考えています。
テリパラチド製剤
副甲状腺ホルモンに近い物質です。前述のビスホスホネートやSERMの目的が骨吸収抑制であったことに対し、この薬剤の特徴は骨形成促進薬であるということです。つまり、前述の2剤が骨粗鬆症の悪化をくい止める薬だとすれば、こちらは骨をしっかり作りましょうという薬です。
日々の診療においては、骨密度の低い方や骨折を繰り返しがちな方におすすめしています。また、骨粗鬆症治療の趣旨からは外れますが、骨形成作用が骨折治癒の後押しとしても期待できますから、現在骨折している骨粗鬆症の患者さんも良い適応と考えています。
この薬剤の難点は2つあります。1つ目は注射製剤ということです。毎日1回自己注射(皮下)するもの、1週間に2回自己注射(皮下)するもの、1週間に1回通院で皮下注射するものの3種類あります。2つ目は高価であることです。もちろん保険診療の範囲なのですが、前述の2剤と比較すると10倍以上します。良い薬剤なのですが、いずれにしても気合が必要ですね。
抗スクレロスチン抗体製剤
一番新しい薬剤です。基本作用は骨形成促進ですが、骨吸収抑制の作用も合わせもつ薬です。1か月に1度、2本の皮下注射をします。当院の診療において最も骨密度上昇効果を期待できる薬剤です。前述のテリパラチドよりもさらに高価となります。
ビタミンD製剤
治療の補助として使用されることが多いです。ビタミンDは、主に腸管でのカルシウムの吸収を促進します。若干ですが、骨吸収の抑制と骨形成の作用も報告されています。また、転倒抑制効果も実証されています。血液検査でビタミンDの不足を判定できます。
ビタミンK製剤
ビタミンKは骨質に重要な栄養素です。血液検査でビタミンKの不足を判定できます。
薬物療法に関するQ&A
|
治療はいつまで続けるのでしょうか? |
|
基本的には継続的な治療を要します。以下の条件が全てそろう場合にのみ、2~3年の休薬の検討を行います。 |
・5年以上内服加療を継続している(注射加療であれば3年) |
運動
骨密度の維持・向上、転倒予防のため、適度な運動が重要となります。
一番身近な運動方法としてウォーキングが考えられますが、1日8000歩を週に3日以上が良いでしょう。また、筋力訓練・バランス訓練として、太極拳のような運動方法も良いかもしれません。

予防、生活習慣について
食生活
カルシウム、ビタミンD、ビタミンKが骨にとって重要な栄養素です。
カルシウム
カルシウムは1日700~800㎎の摂取が推奨されます。カルシウムの不足は骨粗鬆症の原因となりますが、摂取量を過度に増やしても骨粗鬆症の予防にはなりません。また、カルシウムは薬やサプリメントとして摂取しすぎないように注意が必要です。このような形で摂取すると、急激に血中のカルシウム値が高まり、動脈石灰化などの原因となりうるからです。

ビタミンD
魚類やきのこ類などの食品から摂取することが可能です。
また、紫外線に当たることにより皮膚で作られるため、1日15分ほどの適度な外出も必要です。高齢者では皮膚におけるビタミンD産生能力が低下することに加え、屋外での活動量減少により日光照射を受ける機会が減少する場合もあります。ビタミンD不足は、骨粗鬆症の原因となるだけでなく、転倒の原因にもなります。

ビタミンK
ビタミンKは納豆や緑色野菜から摂取することができます。

喫煙・飲酒
どちらも骨粗鬆症の危険因子です。
飲酒については、過度のアルコールがリスクであり、過度とはビールであれば中ビン1.5本程度、日本酒であれば1.5合程度のことです。
若年者の方へ
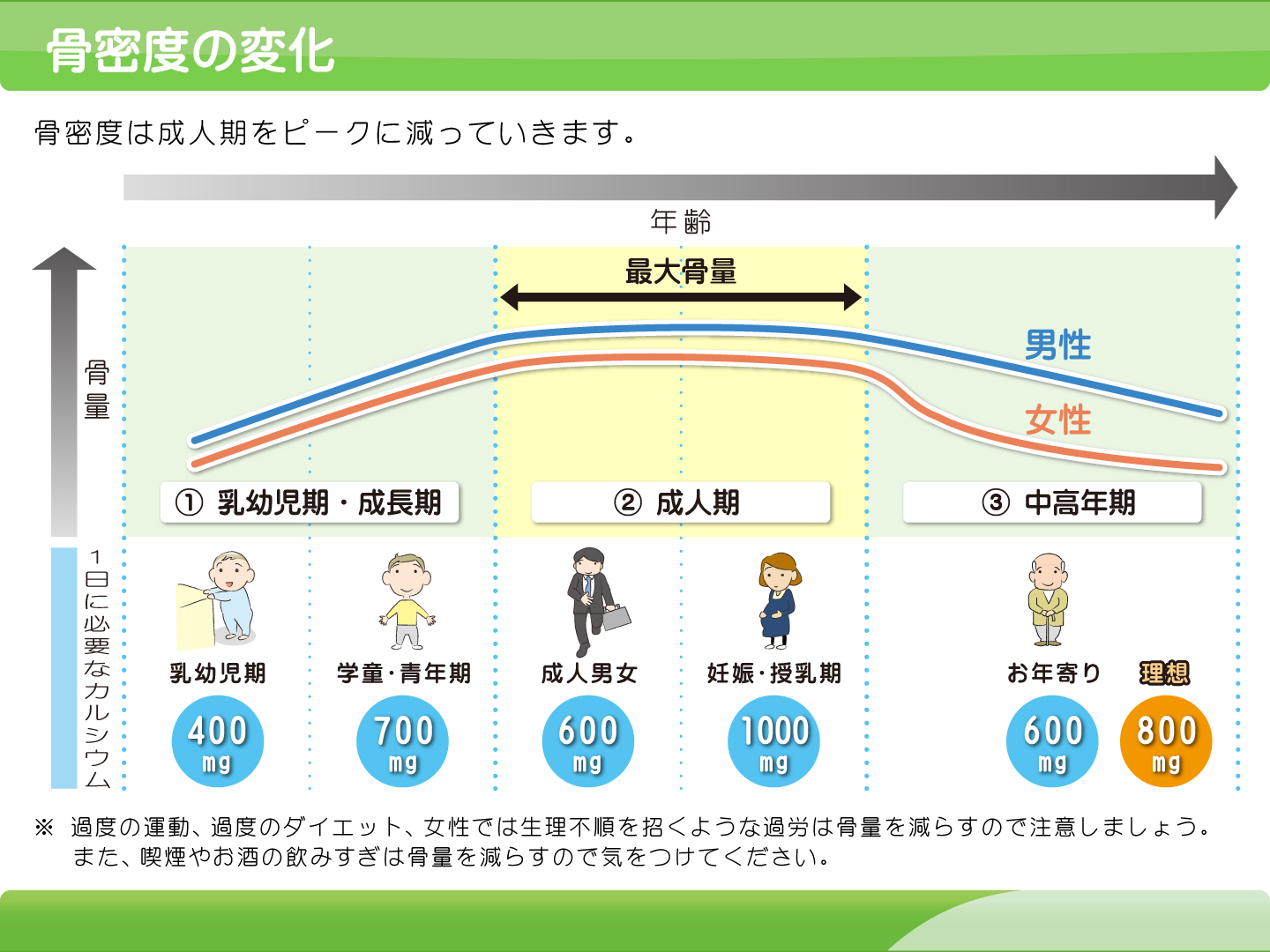
骨粗鬆症の発症予防のためには、若年期に可能な限り高い最大骨量を獲得することが重要です。
思春期に骨密度は高まり、およそ20歳で最大値に達します。特に18歳以前が重要です。重要な要素としては、栄養素としてのカルシウム摂取と、荷重的な身体活動の励行です。